Как современные лекарства помогают бороться с меланомой на поздних стадиях
Май приносит в большинство регионов России летнюю погоду. Начинает кипеть жизнь в дачных поселках, остается совсем немного до открытия пляжного сезона, у многих уже запланированы отпуска на море. Но жаркое весенне-летнее солнышко – это не только хорошее настроение и витамин D. Это еще и высокие дозы ультрафиолетовых лучей, создающие угрозу для вашей кожи. Самое время поговорить об одной из наиболее агрессивных злокачественных опухолей – меланоме. К сожалению, у некоторых пациентов ее диагностируют сразу на запущенных стадиях. О том, существуют ли в таких случаях эффективные методы лечения, мы расспросили врача-онколога из клиники МАММА Антона Александровича Иванова.

Многие люди ставят знак равенства между терминами «меланома» и «рак кожи», но на самом деле это два отдельных заболевания. В коже, а именно в ее верхнем слое – эпидермисе, – есть разные виды клеток. Основу составляет эпителий, и из него развивается то, что называют раком. Эти опухоли встречаются довольно часто, но они не очень агрессивны. Рак кожи редко успевает прорасти очень глубоко и добраться до лимфатических узлов, не говоря уже о других органах. В большинстве случаев у хирургов получается его легко удалить.
Меланома развивается из клеток-меланоцитов, которые вырабатывают пигмент меланин. Это довольно редкая опухоль: в России врачи ежегодно выявляют около 10 тысяч новых случаев, что составляет меньше 2% от всех онкозаболеваний.
Но такая относительно низкая распространенность – не повод для оптимизма. У меланомы есть особенности, которые делают ее очень опасной.
Чем опасна меланома?
Во-первых, меланома зачастую очень агрессивна. Она может распространиться в организме и стать опасной для жизни всего за 6 недель с момента возникновения. Конечно, не все опухоли такие. Некоторые меланомы растут и распространяются очень медленно, иногда они вовсе исчезают самостоятельно, потому что их уничтожает иммунная система. Но быстропрогрессирующих среди них очень много.
Во-вторых, меланома – это одна из самых распространенных злокачественных опухолей у людей младше 30 лет, особенно у женщин. В целом же вероятность получить такой диагноз в течение жизни составляет примерно 3%. Риск сильно возрастает, если человек регулярно отдыхает на пляжах, в теплых странах, много времени проводит на улице в жару, посещает солярии, получал солнечные ожоги, особенно в детстве. При этом об опасности солнечного ультрафиолета, к сожалению, знают не все. Многие, напротив, продолжают верить в миф о «полезном» загаре – символе удачно проведенного лета.
В-третьих, хотя меланомы чаще всего и находятся на коже, их не всегда удается вовремя выявить. Некоторые опухоли «прячутся» в незаметных местах, сильно похожи на безобидные родинки или бесцветны и сливаются с окружающей кожей. В итоге у каждого пятого – шестого пациента заболевание диагностируют сразу на третьей или четвертой стадии, когда злокачественные клетки уже распространились в ближайшие лимфатические узлы или в различные органы. Удалить такие опухоли становится очень сложно или вовсе невозможно.
Раньше меланома с метастазами однозначно становилась приговором. В течение пяти лет с момента установления диагноза в живых оставалось менее 10% пациентов, многие погибали в течение первого года. Классическая химиотерапия и лучевая терапия работают против меланом довольно слабо. Ученые почти полвека бились в попытках создать новые эффективные лекарства, но эти усилия не приносили результата.
Точкой отсчета, когда ситуация изменилась, можно считать 2011 год. В лечении запущенной меланомы произошла революция.
Точно в цель
В прошлом веке сформировалась классическая триада лечения онкологических заболеваний: основа в виде хирургии, «ядерное оружие» в лице лучевой терапии и «химическое оружие» – химиотерапия. Многие годы это было практически всё, что онкологи могли предложить пациентам.
Ситуацию изменили прорывы в области генетики и молекулярной биологии. Ученые описали множество мутаций, из-за которых нормальная клетка становится раковой, расшифровали структуру «неправильных» генов и аномальных белков в злокачественных опухолях. Это помогло разработать новые препараты.
Зная, что в клетках «орудует» определенный дефектный белок, из-за которого они бесконтрольно размножаются, быстрее мутируют или становятся «бессмертными», можно создать лекарство, направленное прицельно против него. Препарат блокирует этот белок и сводит его зловредное действие на нет. Именно так работает современная таргетная терапия – «снайперская винтовка» онкологов.
В 2002 году ученые обнаружили, что в клетках меланомы примерно в 50% случаев мутирован ген под названием BRAF. Из-за этой мутации синтезируется аномальный белок B-Raf, который активирует сложную цепочку биохимических реакций и тем самых заставляет клетки часто и быстро делиться. После упорных поисков и череды неудачных экспериментов, наконец, удалось создать первый лекарственный препарат, подавляющий B-Raf: в августе 2011 года в Америке был лицензирован вемурафениб.
Дальше – больше. Сейчас существует целая линейка таргетных препаратов для лечения меланомы, нацеленных на разные молекулы. Создано много препаратов и для борьбы с другими злокачественными опухолями.
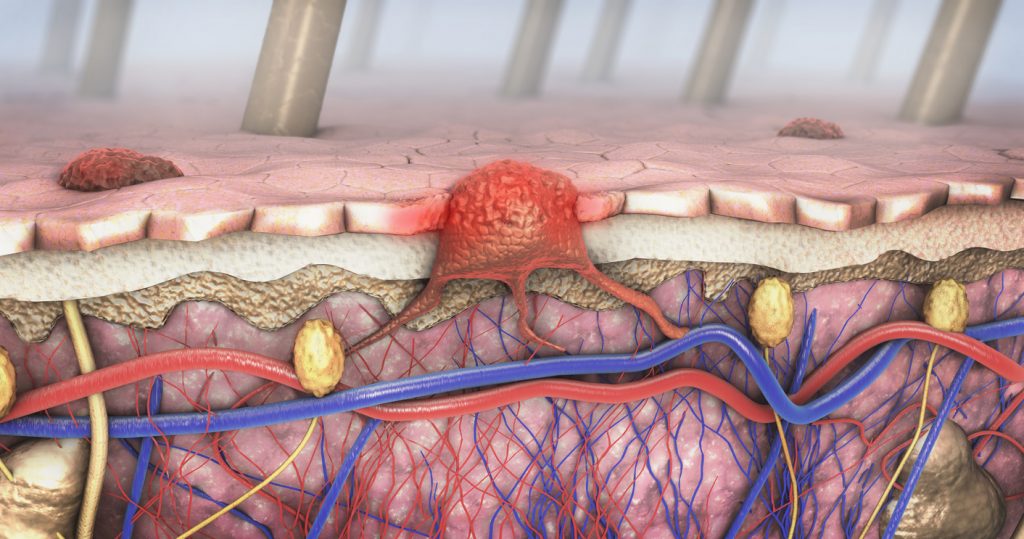
Собственный иммунитет — меч против меланомы
Если спросить случайного человека на улице, зачем нам иммунная система, то, скорее всего, ответ будет примерно таким: «чтобы защищать нас от опасных вирусов и бактерий». На самом деле функционал иммунитета шире. Он постоянно занят поиском и экстерминацией всего, что отличается от нормальных тканей организма, включая раковые клетки. В биологии и медицине даже есть такое понятие – противоопухолевый иммунитет.
Конечно же, иммунная система в своей ксенофобии должна знать меру, чтобы под раздачу случайно не попали нормальные ткани организма. Если бы она работала без системы сдержек и противовесов, то это грозило бы всем людям тяжелыми аутоиммунными заболеваниями. Чтобы сдерживать себя, иммунитет использует особые молекулы – контрольные точки. Такая молекула как бы говорит иммунным клеткам: «успокойтесь, тут все свои, сейчас не время начинать атаку».
Многие раковые клетки используют контрольные точки, чтобы усыпить бдительность иммунной системы и избежать ее агрессии. Когда ученые узнали об этом, то быстро придумали, как исправить ситуацию. Были созданы особые лекарства – ингибиторы контрольных точек. Они блокируют те самые молекулы, активируют иммунитет и заставляют его уничтожать раковые клетки.
Меланома стала одной из первых злокачественных опухолей, против которых создали ингибиторы контрольных точек. Препарат ипилимумаб, как и вемурафениб, был зарегистрирован в 2011 году. А потом появились и другие лекарства.
В итоге революция в лечении меланомы свершилась, и она продолжается до сих пор. Таргетные препараты и ингибиторы контрольных точек помогли увеличить пятилетнюю выживаемость при 4 стадии заболевания с метастазами до 35%. То есть теперь пять лет и больше может прожить не каждый десятый, а каждый третий пациент.
Российские разработки
Первые современные препараты для борьбы с меланомой появились на Западе, но российские ученые довольно быстро перехватили эту эстафету. Отечественные производители могут похвастаться собственными разработками. Например, в этом направлении активно работает компания BIOCAD.
В 2020 году Минздрав одобрил первый оригинальный российский ингибитор контрольных точек для лечения меланомы – пролголимаб. Регистрации предшествовало клиническое исследование под названием MIRACULUM с участием 126 пациентов с метастатическими и неоперабельными меланомами из России и Беларуси. У 48% испытуемых опухолевые очаги исчезли полностью или уменьшились. При этом серьезные побочные эффекты встречались очень редко. Интересно, что слоги «ол» и «го» в названии пролголимаба образованы от имени и фамилии кандидата биологических наук Ольги Владимировны Гончаровой: именно ее научные работы легли в основу создания препарата. А его коммерческое название «Фортека» означает, что он действует на иммунные клетки – T-лимфоциты.
В 2022 году был зарегистрирован отечественный дженерик ингибитора контрольных точек пембролизумаба, а в 2023 году Минздрав зарегистрировал комбинированный препарат, в состав которого входят сразу два ингибитора разных контрольных точек: нурулимаб и пролголимаб. До этого его эффективность четыре года проверяли во второй фазе клинических испытаний под названием OBERTON, и он хорошо показал себя при неоперабельных и метастатических меланомах. Показания к применению препарата могут еще больше расшириться по результатам третьей фазы клинических испытаний OCTAVA.
Важное преимущество таких таргетных препаратов и иммунопрепаратов в том, что они могут быть эффективны сразу против разных злокачественных опухолей. Ведь даже если раковые клетки находятся в разных органах, в них нередко происходят схожие мутации, и они могут использовать одни и те же «баги» иммунной системы. Во многом именно успешные поиски новых лекарств против меланомы проложили путь к эффективной борьбе с другими онкозаболеваниями.
Лечение иммунными клетками
Напоследок стоит упомянуть об еще одном направлении в лечении меланомы — иммунобиологической терапии, предусматривающей применение собственных иммунных клеток пациента.
Например, перспективная методика – иммунотерапия аутологичными Т-клетками опухолевого происхождения (TIL-терапия). В опухолевой ткани уже есть иммунные клетки, которые пытаются с ней бороться. У пациента удаляют меланомы, выделяют эти клетки, размножают их в лаборатории, а потом вводят обратно в организм внутривенно. Они ищут оставшиеся злокачественные клетки и уничтожают их.
TIL-терапию применяют, когда не помогают другие методы лечения. В ее проведении есть нюансы, и она может приводить к тяжелым осложнениям, поэтому все манипуляции выполняют строго в стационаре.
Другое перспективное направление – адоптивная терапия NK-клетками. Эти клетки (их также называют натуральными киллерами) – часть врожденного иммунитета. Их используют для лечения разных онкологических заболеваний. Исследования ведутся по всему миру, в том числе в России. Например, эффективность NK-клеток недавно проверяли ученые из Самарского государственного медицинского университета, правда, не при меланоме, а при другом онкологическом заболевании – множественной миеломе. Эффективность лечения составила 80%, при этом у пациентов не было побочных эффектов.
Конечно, пока рак на поздних стадиях еще не побежден. Любой современный препарат помогает только определенному проценту пациентов. Лекарство может какое-то время хорошо работать, а потом в раковых клетках возникают новые мутации, и они становятся устойчивыми. Ученые принимают этот вызов и продолжают исследовать биологию злокачественных опухолей, искать новые эффективные подходы к лечению. Онкология как наука и сфера медицины бурно развивается – и это помогает спасать всё больше жизней.
Текст: Артём Кабанов











